ガイドライン2020に基づく心肺蘇生法
最終更新日:2023年12月1日
ガイドライン2020は、「心停止傷病者の救命には市民救助者の行動が不可欠」「強く、速く、絶え間のない胸骨圧迫が最重要」といった基本的なコンセプトは変わらず、救助者が判断に迷うことをできるだけ少なくなるよう改訂されています。
もしあなたの目の前で「突然ひとが倒れた」「倒れていて反応がない人」がいたら、勇気を持って胸骨圧迫などの心肺蘇生を開始しましょう。
1 救命の連鎖
生命の危機に陥った傷病者を救命し、元どおりの生活を送ることができる=社会復帰させるために必要となる一連の行動と処置を「救命の連鎖」といいます。

救命の連鎖の一つ目の輪は、「心停止の予防」。二つ目は、「心停止を早く認識し、速やかに119番通報をおこなう」。三つ目は、「一次救命処置(心肺蘇生法とAED)」。四つ目は、「二次救命処置(救急救命士や医師による高度な救命医療)と心拍再開後の集中治療」です。
この救命の連鎖を速やかに、そして途切れることなくリレーさせることが救命率を高めます。そのため最初の三つの輪は、市民の皆さまの手によって行われることが重要です。
反応がない人を発見したら、その場に居合わせたあなたがすばやく心停止に気づき、119番通報を行い、心肺蘇生法を実施し救命のリレーをスタートさせてください。
2 救命の連鎖における「心停止の予防」とは
子供に多い心停止の原因=ケガ・溺水・窒息など |
大人の手による予防が重要!! |
|---|---|
成人の突然死の原因に急性心筋梗塞や脳卒中があります |
急性心筋梗塞や脳卒中は生活習慣病ともいわれています。 |
3 心肺蘇生法の流れを覚えましょう
(1)反応を確認
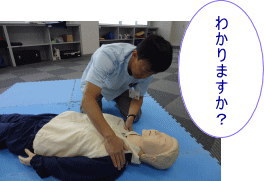
肩をたたきながら呼びかけます。
目を開けるなどの応答や目的のある仕草がない、反応があるかないかの判断に迷う場合は「反応なし」と判断します。
(2)119番通報とAEDの手配

大声で応援を呼び、119番通報とAEDを持ってきてもらうよう伝えます。
119番通報をすると、通信指令員から指導を受けることができます。
(3)呼吸を確認
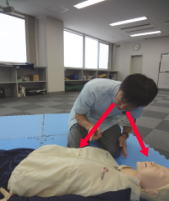
普段どおりの呼吸があるか、10秒以内で、胸、おなかの動きを見て観察します。呼吸をしていない、または呼吸はしているが普段どおりではない場合は、心停止と判断し、すみやかに(4)の胸骨圧迫を実施します。
突然の心停止直後には、しゃくりあげるような途切れ途切れの呼吸が見られることも少なくありません。これは「死戦期呼吸」と呼ばれるもので、普段どおりの呼吸ではありません。ただちに胸骨圧迫を開始してください。
普段どおりの呼吸か判断に迷う場合も、胸骨圧迫を開始してください。

反応はないが普段どおりの呼吸がある場合は、様子を見ながら応援や救急隊の到着を待ちます。
(4)胸骨圧迫をおこなう
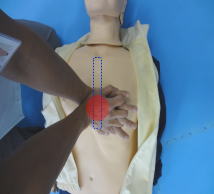
胸の真ん中(胸骨の下半分)に手のひらの付け根を当て、もう片方の手を重ねる。
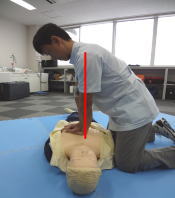
強く(成人は約5センチ、小児・幼児は胸の厚さの約3分の1沈む強さ)
速く(1分間に100回から120回の速さで)
絶え間なく(中断を最小限にする)
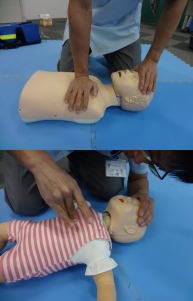
小児・乳児の場合
(5)人工呼吸を2回実施

頭部後屈あご先拳上法で気道確保をする。
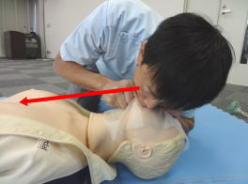
約1秒間かけて傷病者の胸が軽く上がるくらいの息の量を吹き込む。
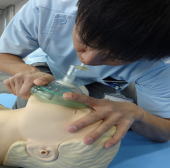
ポケットマスクを使うときは、マスクを顔に密着させて吹き込んでください。

※人工呼吸の注意点
胸骨圧迫に比べ、人工呼吸は練習が必要な手技となり、実際の場面では上手にできないことも少なくありません。もっとも重要な胸骨圧迫の再開を遅れさせないために上手くできた場合もできなかった場合も、2回の吹き込みを試みた時点ですぐに胸骨圧迫を再開します。
また口対口人工呼吸による感染は低いといわれていますが、手元にあれば感染防護具を使うようにしましょう。
なお、新型コロナウイルス感染症流行期の対応では、成人に対して人工呼吸は行いません。
小児に対しては、人工呼吸の技術を身につけていて、人工呼吸を行う意思がある場合は実施します。
(6)胸骨圧迫30回と人工呼吸2回の組み合わせ(心肺蘇生法)を絶え間なくつづける。
心肺蘇生法の中止は、以下の場合のみです。
・傷病者が普段どおりの呼吸が戻って呼びかけに反応する
・目的のある仕草が認められる
・救急隊の指示がある
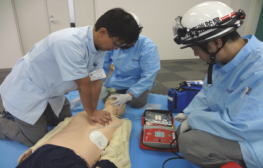
4 AEDが到着したら
(1)AEDの準備

AEDが到着したら、すぐにAEDを傷病者の頭の近くに置くと操作しやすくなります。
(2)AEDの電源を入れる

AEDの電源を入れる。(写真はボタンを押して電源を入れるタイプです。)

機種によって、電源ボタンを押すタイプと、ふたを開けると自動的に電源が入るタイプ(電源ボタンがない)があります。
(3)電極パッドを貼り付ける
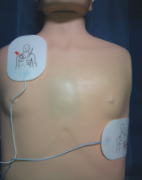
電極パッドに貼る場所が描かれているので、絵のとおり貼付してください。
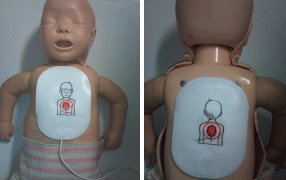
小児・乳児の場合
(4)パッドのコネクターをAED本体へ差し込む

点滅しているソケットに、パッドについているケーブルのコネクターをしっかり差し込みます。
(5)AEDが心電図の解析

「体から離れてください。」というメッセージとともに、AEDが自動的に心電図の解析をおこないます。
周囲の人に離れるように伝え、誰も傷病者に触れていないか確認します。
(6)除細動メッセージが流れたら、ショックボタンを押す

周囲の人にも傷病者から離れるように伝え、誰も触れていないことをもう一度確認します。ショックをおこなうように音声メッセージが流れたら、ショックボタンを押して電気ショックをおこないます。
※注意点
AEDから「ショックの必要はありません」などの音声メッセージが流れた場合、ただちに心肺蘇生法をはじめてください((7)の流れに進む)。
AEDは電気ショックが必要な心電図かどうかの判断をします。ショックが必要ない心電図であっても、「普段どおりの呼吸がある」もしくは「目的のある仕草が見られる」まで心肺蘇生法を続けます。

(画像提供:JEITA 一般社団法人 電子情報技術産業協会)
令和3年7月にショックボタンを有さないAED「オートショックAED」が認可されました。
AEDが電気ショック必要と解析した後、傷病者から離れるように音声メッセージが流れ、カウントダウン又はブザーの後に自動的に電気が流れます。
この場合も安全のために、音声メッセージ等に従って傷病者から離れる必要があります。
(7)ただちに胸骨圧迫から心肺蘇生法を始めてください

疲れてくると胸骨圧迫の効果が下がります。適宜交替しましょう。
(8)AEDは2分おきに自動的に心電図解析をはじめます
その都度、「体から離れてください」などの音声メッセージが流れます。
その後の流れは上記「AEDが到着したら」の(5)から(7)の手順を繰り返してください。
5 法的責任と心的ストレス
(1)法的責任
応急手当を実施した後に、責任を問われないか不安を感じる方もいらっしゃると思います。しかし日本では、悪意や重大な落ち度がなければ、その結果の責任を法的に問われないと考えられています。また現場に居合わせた市民がAEDを用いることは医師法違反にならないことも確認されています。
大切なことは、勇気をもって一刻も早く応急手当を行うことです。

(2)心的ストレス
応急手当の現場に遭遇すると、その後に心的なストレスによって不安感や気分の落ち込みなどが生じることがあります。
多くの場合、時間の経過により軽減していきますが、症状が強い場合や長く続く場合は、自分一人で思い悩まずに、身近な人や専門家等に相談してください。
新潟市では「こころの健康センター」で専門家によるアドバイスを受けることができます。
電話 025-232-5560(相談専用)

参考文献
「[改訂6版]救急蘇生法の指針2020(市民用・解説編)」、(株)へるす出版、2021年9月
6 応急手当講習会を受講しましょう!!

救命の連鎖における3つの輪「心停止の予防」「早期認識と通報」「一次救命処置」は現場に居合わせた市民のみなさんの手によって行われることが重要です。あなたの大切な人のもしもの時のために、応急手当講習会を受講しましょう。
消防局において各種講習会を開催しております。
また団体での講習会開催を希望される方は、最寄の消防署までご相談ください。

 閉じる
閉じる